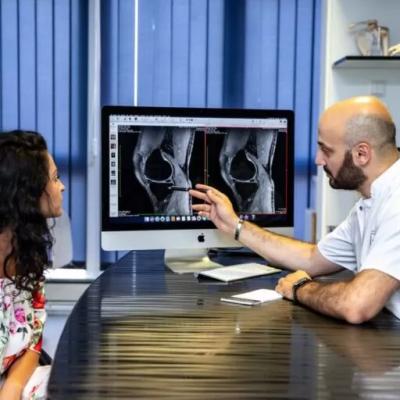
Ligamentul încrucişat anterior este unul dintre ligamentele care asigură stabilitatea genunchiului. El se găsește în spațiul dintre cei doi condili femurali. Împreună cu ligamentul încrucișat posterior formează un X, de acolo poartă și numele de ligament încrucișat. Pe lângă rolul lui de a asigura stabilitatea în plan sagital și rotațional, acest ligament controlează mișcarea genunchiului și îi oferă protecție împotriva mișcărilor atipice.
Simptomele clasice ale rupturii de ligamente încrucișate:
Atunci când se produce ruptura de ligament încrucișat anterior, pacientul simte că genunchiul se deplasează. Totodată, ruptura este însoțită și de un zgomot specific, ca un pocnet. După acest moment, cel al traumatismului propriu-zis, apar următoarele simptome:
1. Durere și inflamație. În timpul primelor 24 de ore, genunchiul se umflă. Inflamația și durerea pot dispărea brusc la un moment dat, însă asta nu înseamnă că problema a fost rezolvată.
2. În momentul în care pacientul reia activitatea sportivă, genunchiul va fi cel mai probabil instabil și se va resimți deplasarea lui în timpul activităților.
3. Limitarea gradului de mișcare în articulația genunchiului.
4. Disconfort în timpul mersului.
Ruptură de ligamente încrucișate - tratament
Ruptura de ligament încrucișat anterior apare atunci când facem o mișcare greșită, de rotație, a genunchiului. Ligamentul este suprasolicitat, întins prea mult, depășește forța pe care o rezistă și se rupe. Se aude o trosnitură, dar nu se umflă imediat, ci în 24 de ore. Persoanele care practică ski-ul, cei care calcă greşit şi, nu în ultimul rând, sportivii experimentează, frecvent, ruptură de ligamente încrucişate. Cât de gravă este afecţiunea, când este nevoie de operaţie, ne spune medicul Tarek Nazer, Specialist Ortopedie, Traumatologie și Medicină Sportivă.
„Ruptura de ligament încrucișat anterior (LIA) este cea mai frecventă leziune ligamentară a genunchiului. Exista numeroase metode de reconstrucție a LIA, dintre care amintim autogrefa din tendonul patelar, autogrefa din gracilis și semitendinos (hamstring), sau alogrefa (autogrefa se prelevă de la pacient, iar alogrefa este obținută de la furnizori specializați în medicina sportivă).”, explică dr. Tarek Nazer.
Studiile arată că orice genunchi instabil, dureros și cu leziune partială (în cazul sportivilor) sau completă (în cazul tuturor persoanelor) trebuie tratată chirurgical prin reconstrucție de ligament încrucișat anterior, prin diferite metode valabile în ziua de astăzi. Prin reconstrucție, evităm apariția artrozei și a leziunii de menisc, secundare rupturii de ligament încrucișat anterior.
„Operația se face prin recoltarea unui ligament (se pot folosi ligamente de tip hamstring sau tendonul patelar) și efectuarea reconstrucției după prepararea grefei și al canalului unde noul ligament va fi introdus. Fixarea autogrefei se realizează, inițial, la nivelul tunelului femural folosind endobuton, care fixează grefa pe corticala externă a femurului. La nivelul tunelului tibial folosim un surub resorbabil. Tensionarea grefei se realizează prin flectarea genunchiului la 20 de grade.”, continuă specialistul.
Protocolul de recuperare postoperator reconstrucției de ligament încrucișat anterior
FAZA I: 1-14 ZILE. SCOP:
• Controlul grefei și a sistemului de fixare al grefei sunt protejate cu ajutorul unei orteze și prin exerciții specifice
• Controlul inflamației și al edemului
• Mobilizarea precoce a articulației genunchiului
• Restaurarea mersului normal pe suprafață plană
• Încărcarea - in limita toleranței dureroase cu orteza blocată la 30º
Exerciții
• Mobilizarea pasivă a genunchiului pe Artromot - 3 sesiuni a câte 2 ore/zi. Se începe la 30º pentru ca ulterior să se crească amplitudinea cu 10º / zi până la 90º
• Extensia - evitarea extensiei active între 0-40º
• Extensia pasivă - stați pe un scaun și plasați călcâiul pe un alt scaun, relaxând musculatura coapsei și lăsând astfel genunchiul să atârne în propria greutate până când este obținută extensia maximă. Flexia e limitată la 90º
• Flexia pasivă - stați pe un scaun și lăsați genunchiul sa se îndoaie sub acțiunea gravitației. Puteți folosi celălalt membru pentru susținere dacă este necesar.
FAZA II: SĂPTĂMÂNA 3-6. SCOPURI:
• Restaurarea mersului normal și a urcatului scărilor
• Menținerea extensiei complete, flexie 90º
• Protejarea grefei și a sistemelor de fixare
• Creșterea propriocepției
Exerciții
• Continuarea exercițiilor de la prima fază
• Fără extensie activă la ultimele 40º
• Bicicletă medicinală, bandă alergare - viteză înceată
FAZA III: SĂPTĂMÂNA 6-12. SCOPURI:
• Mobilizare maximă a genunchiului
• Creșterea forței musculare
Exerciții
• Bicicletă medicinală, bandă alergare - cu creșterea progresivă a rezistenței și intensității
• Înot, hidroterapie
• Exerciții pentru echilibru și propriocepție
• Întărirea cvadricepsului până la 90º
FAZA IV: LUNA 3-6. SCOPURI: ameliorarea forței musculare, rezistenței și a propriocepției.